Artículos originales
Patrones de presión arterial en presurometría y su relación con eventos cardiovasculares en el seguimiento
Blood pressure patterns in pressurometry and their ralationship with cardiovascular events in follow-up
Patrones de pressão arterial na monitorização ambulatorial e sua relação com eventos cardiovasculares no acompanhamento
Damián Jesús Malano1,2, Joaquín Perea1, Luis Guillermo García Chamorro1, Francisco Goldaracena1, Andrés Mazuquin1, Sofía Corzo1, Germán Denner1, Mario Racki1, Ezequiel José Zaidel1, Álvaro Sosa Liprandi1
DATOS DE AUTORES
1. Cardiólogo/a. Sanatorio Güemes, Ciudad de Buenos Aires. Argentina.
2. Mail de contacto: damianmalano@gmail.com
Patrones de presión arterial en presurometría y su relación con eventos cardiovasculares en el seguimiento
CONCEPTOS CLAVE.
¿Qué se sabe sobre el tema?
La hipertensión arterial es uno de los principales factores de riesgo cardiovascular. El ascenso de la presión arterial se relaciona directamente con la enfermedad cardiovascular. El estudio del patrón circadiano a través de presurometría, es fundamental para el diagnóstico de hipertensión arterial nocturna, siendo la misma un predictor independiente de eventos cardiovasculares.
¿Qué aporta este trabajo?
Una alteración en el ritmo circadiano de la presión arterial, con hipertensión nocturna o patrón dipper invertido, se relación a mayor eventos cardiovasculares.
Divulgación
El monitoreo ambulatorio de la presión arterial o presurometría nos permite hacer diagnóstico y seguimiento de la hipertensión arterial, e identificar la hipertensión arterial nocturna. La presión arterial, tiene un descenso fisiológico entre 10-20% durante el sueño. Una alteración en este descenso en especial patrón dipper invertido (hipertensión nocturna), se relaciona con mayores eventos cardiovasculares.
Patrones de presión arterial en presurometría y su relación con eventos cardiovasculares en el seguimiento
Resumen
Introducción: Nuestro objetivo fue determinar en una cohorte de pacientes de un hospital de la ciudad de Buenos Aires, cómo fue la distribución de ritmo circadiano y el impacto según el tipo de comportamiento circadiano en la tasa de eventos cardiovasculares en el seguimiento. Material y métodos: Estudio de cohorte retrospectiva que incluyó pacientes adultos que se realizaron una presurometría ambulatoria en un hospital de la ciudad de Buenos Aires, incorporados a un registro propio entre marzo de 2017 y julio de 2020, con seguimiento de hasta 36 meses de la presurometría índice. Resultados: De 522 sujetos, se incluyeron 494 en el análisis final. El 48% eran de sexo masculino y la edad promedio fue de 58,9 años. El 62% (n = 308) presentó HTAN. El patrón dipper invertido fue el grupo que presento más eventos cardiovasculares en el seguimiento (6% n: 24). Además, en el tiempo libre de evento globales, se evidencio menos tasas de supervivencia para el grupo con patrón dipper invertido (Log Rank test p: 0.0033). Conclusión: En una cohorte contemporánea y de la ciudad de Buenos Aires, el grupo patrón dipper invertido se asoció con la aparición de desenlaces cardiovasculares. En base a estos hallazgos, se deben implementar medidas para incrementar su diagnóstico en nuestro medio.
Palabras clave: hipertensión; ritmo circadiano; apnea obstructiva del sueño; monitoreo ambulatorio de la presión arterial
Blood pressure patterns in pressurometry and their ralationship with cardiovascular events in follow-up
Abstract
Introduction: Our objective was to determine, in a cohort of patients from a hospital in the city of Buenos Aires, the distribution of circadian rhythm and the impact, according to the type of circadian behavior, on the rate of cardiovascular events during follow-up. Methods and materials: Retrospective cohort study that included adult patients who underwent outpatient presurometry in a hospital in the city of Buenos Aires, incorporated into a in-house registry between March 2017 and July 2020, with up to 36 month follow-up of index presurometry. Results: Of 522 subjects, who underwent outpatient presurometry, 494 were included in the final analysis. 48% were male with a mean age of 58.9 years. 62% (n = 308) had nocturnal high blood pressure. At follow-up, patients with an inverted dipper pattern presented more cardiovascular events (6% n: 24). In addition, in the overall event-free time, there results showed lower survival rates in the group of patients with inverted dipper pattern (Log Rank test p: 0.0033). Conclusion In a contemporary cohort from the city of Buenos Aires, the inverted dipper pattern group was associated with the appearance of cardiovascular outcomes. Based on these findings, measures should be implemented to increase its diagnosis in our environment.
Keywords: hypertension; circadian rhythm; sleep apnea, obstructive; blood pressure monitoring, ambulatory
Patrones de pressão arterial na monitorização ambulatorial e sua relação com eventos cardiovasculares no acompanhamento
Resumo
Introdução: Nosso objetivo foi determinar em uma coorte de pacientes de um hospital na cidade de Buenos Aires como foi a distribuição do ritmo circadiano e o impacto de acordo com o tipo de comportamento circadiano na taxa de eventos cardiovasculares no acompanhamento. Material e métodos: Estudo de coorte retrospectivo que incluiu pacientes adultos que realizaram monitorização ambulatorial da pressão arterial em um hospital na cidade de Buenos Aires, incluídos em um registro próprio entre março de 2017 e julho de 2020, com acompanhamento de até 36 meses da monitorização ambulatorial índice.Resultados: Dos 522 sujeitos, 494 foram incluídos na análise final. 48% eram do sexo masculino e a idade média foi de 58,9 anos. 62% (n = 308) apresentaram hipertensão arterial noturna. O padrão "dipper" invertido foi o grupo que apresentou mais eventos cardiovasculares no acompanhamento (6%, n: 24). Além disso, no tempo livre de eventos globais, foram evidenciadas taxas de sobrevivência menores para o grupo com o padrão "dipper" invertido (teste de Log Rank p: 0,0033).Conclusão: Em uma coorte contemporânea da cidade de Buenos Aires, o grupo com padrão "dipper" invertido foi associado ao surgimento de desfechos cardiovasculares. Com base nesses achados, medidas devem ser implementadas para aumentar o seu diagnóstico em nosso meio.
Palavras-chave: hypertension; circadian rhythm; sleep apnea, obstructive; blood pressure monitoring, ambulatory
Introducción
La hipertensión arterial (HTA) representa a nivel global uno de los principales factores de riesgo cardiovascular, teniendo un alto impacto en el desarrollo de enfermedad cardiovascular, como enfermedad coronaria, accidente cerebrovascular, enfermedad arterial periférica, enfermedad aórtica y no cardiovascular como enfermedad renal crónica (nefropatía hipertensiva), como también su impacto negativo en la morbi mortalidad de la población. (1)
En Argentina, en el año 2018 se llevó a cabo la 4ta encuesta nacional de factores de riesgo, en la que se determinó una prevalencia combinada del 46% para HTA. (2) Por otro lado el registro nacional de hipertensión arterial (RENATA 2) demostró una prevalencia del 36%. (3)
El desarrollo de esta enfermedad se ve influenciada por diferentes mecanismos fisiopatológicos, volviéndose así una enfermedad con múltiples facetas al momento del tratamiento. Fisiológicamente, la presión arterial (PA) desciende de un 10 a 20% durante el sueño conociendo esto como patrón dipper, sin embargo, el descenso puede ser menor a lo esperado (non dipper) o superarlo (hiper dipper). Por otro lado, hay un porcentaje de pacientes donde los valores en periodo pasivo son superiores al periodo activo, conociéndose como patrón dipper invertido. (4) Las nuevas herramientas diagnósticas como la presurometría o MAPA, nos permiten no solo valorar el grado de severidad, sino también realizar un seguimiento al tratamiento y valorar el ritmo circadiano de esta patología. (5)
Existen diferentes factores determinantes en la presión arterial, intrínsecos (regulación neuro hormonal, como sistema nervioso simpático y renina angiotensina aldosterona) y extrínsecos (calidad de sueño, tabaquismo, estilo de vida, entre otros). La hipertensión arterial nocturna (HTAN) tiene un impacto negativo cardiovascular.(6) La HTAN tiene una clara asociación al desarrollo de diferentes patologías, principalmente diabetes mellitus, enfermedad renal crónica y enfermedad obstructiva del sueño. (7)
En nuestro medio, los datos sobre hipertensión arterial nocturna y patrones circadianos, y el impacto cardiovascular de los mismos son escasos.
El objetivo de este trabajo fue determinar en una cohorte de pacientes de un hospital de la ciudad de Buenos Aires, cómo fue la distribución de ritmo circadiano y el impacto según el tipo de comportamiento circadiano en la tasa de eventos cardiovasculares en el seguimiento.
Materiales y métodos
Diseño de estudio.
Se realizó un estudio de cohorte retrospectivo que incluyó pacientes que se realizaron presurometría de 24 horas para confirmación diagnóstica de HTA o con fines pronósticos en sujetos hipertensos, en un hospital de la Ciudad de Buenos Aires, Argentina, en el período comprendido entre el mes de marzo de 2017 y julio de 2020.
Se consideró como criterio de valoración principal el combinado de eventos cardiovasculares mayores, MACE, (muerte cardiovascular, infarto no fatal, y accidente cerebrovascular no fatal), muerte por otras causas, hospitalización o visita al departamento de emergencias por insuficiencia cardíaca (definida por criterios de Framingham), internación por urgencia/emergencia HTA y síndrome coronario agudo (SCA).
Población de estudio y definiciones
Se confeccionó una base de datos, donde se incluyeron pacientes mayores de 18 años a los que se realizó una presurometría en el servicio de cardiología de un hospital de la ciudad de Buenos Aires, Argentina.
Las variables incluidas en el registro fueron : a) datos filiatorios, sexo, edad, peso, índice de masa corporal (formula de DuBois), antecedentes y factores de riesgo cardiovascular clásicos; b) respecto a las presurometría: fecha de realización del estudio, porcentaje de lecturas exitosas, promedios de 24 hs, promedio diurno y nocturno (en caso de tener ritmo circadiano invertido, se tenía en cuenta para el análisis), presión de pulso, patrón nocturno de comportamiento (variabilidad normal 10-20 % nocturna) de la presión arterial (dipper: descenso nocturno entre 10-20 %, dipper atenuado descenso nocturno menor al 10%, non dipper descenso 0%, dipper invertido: inversión del ritmo circadiano con hipertensión nocturna, híper dipper: descenso nocturno mayor al 20% ); c) respecto al laboratorio valor de creatinina previo a la realización del estudio y valor de clearence de creatinina por la fórmula de Cockroft-Gault y valores al seguimiento; d) datos del ecocardiograma: tamaño auricular, espesor septal, espesor de pared posterior, fracción de eyección ventricular izquierda (FEVI) por método de Simpson; e) tratamiento antihipertensivo especificando las drogas empleadas, uso de estatinas y aspirina. Se incluyeron estudios técnicamente satisfactorios, entendiéndose como tal cuando el porcentaje de lectura fue mayor o igual al 70% y presentaban al menos una lectura valida por cada hora. Se utilizaron brazaletes acordes al brazo del paciente. Se excluyeron además aquellos estudios que no se hayan obtenidos los datos personales y antropométricos, o que no fueron técnicamente satisfactorio.
Procedimiento
Se utilizaron presurómetros de marca MEDITECH ® modelo ABPM 05, con método oscilométrico y con precisión de ± 3 mmHg/ 2% del valor medido según especificaciones técnicas del fabricante. Los mismos fueron programados para tomar mediciones cada 15 minutos durante el periodo activo y cada 60 minutos durante el período pasivo por intervalos de 24 horas. El software de análisis de recolección de datos y confección de informes fue el provisto por el fabricante. El seguimiento se realizó por un grupo de 4 de los investigadores (JP, GD, LGC, AM) mediante la consulta de la historia clínica electrónica institucional, y en casos donde los datos eran incompletos o ausentes se procedió al contacto y seguimiento mediante llamado telefónico y de preguntas cerradas por el período máximo de 36 meses a partir de la presurometría índice.
Análisis estadístico
Los análisis estadísticos se realizaron con R Studio, versión 1.4.1106 (The R Foundation for Statistical Computing, Viena, Austria). Las variables continuas se expresan como media y desviación estándar o mediana y rango intercuartilo, según su tipo de distribución. Las variables cualitativas se expresan como frecuencias absolutas y relativas. Las variables cualitativas se compararon mediante la prueba de chi cuadrado o la prueba exacta de Fisher, mientras que las variables continuas con distribución paramétrica y no paramétrica se compararon mediante la prueba de Anova y test de Kruskal Wallis según corresponda.
Se realizó imputación múltiple de la base de datos para el tratamiento de los datos faltantes, el mismo se llevó a cabo a través del método de random forest ya que la mayoría de las variables a imputar eran categóricas (8). Se dividió la población para su estudio según cinco grupos (dipper, non dipper, dipper invertido, dipper atenuado, hipper dipper). Se construyó la curva de Kaplan Meier para el análisis de sobrevida y se compararon las curvas mediante el log rank test, con una p que se consideró estadísticamente significativa menor a 0.05.
Consideraciones éticas
Los investigadores adhieren a la Ley Nacional de Protección de Datos Personales (N° 25326), declaración de Helsinki y pautas éticas internacionales para las investigaciones biomédicas en seres humanos del Consejo de Organizaciones Internacionales de las Ciencias Médicas-CIOMS. Para evitar sesgos, cuatro de los autores tuvieron acceso a los datos identificatorios de los casos analizados, y realizaron un enmascaramiento de la información, la cual fue remitida sin información personal a los investigadores que realizaron el análisis estadístico y la revisión final. Por tratarse de un estudio retrospectivo, los participantes firmaron el consentimiento informado habitual institucional en el cual consta que la información obtenida de los registros institucionales puede utilizarse para investigaciones científicas observacionales. Este estudio se realizó siguiendo las normativas STROBE.
Resultados
De una cohorte de 522 pacientes con presurometría realizadas entre marzo 2017 a Julio a 2020 en nuestro centro, se excluyeron 18 ya que no cumplían con la definición de hipertensión arterial, 8 porque no tenían datos completos de presurometría y 2 debido a falta de seguimiento; quedando un total de 494 personas (figura 1). Se realizó un seguimiento a 835 (455-1091) días. El 48% de la población estudiada era de sexo masculino, con una edad promedio de 58.9 ± 14.6 años.
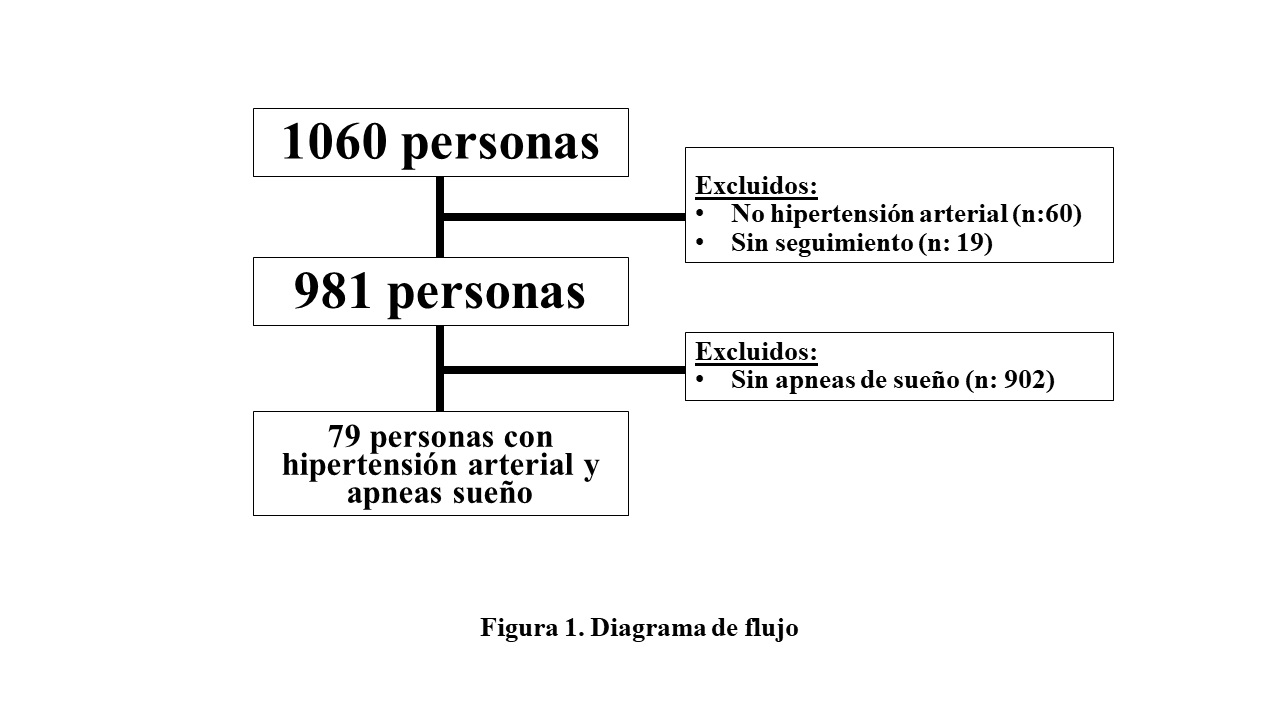
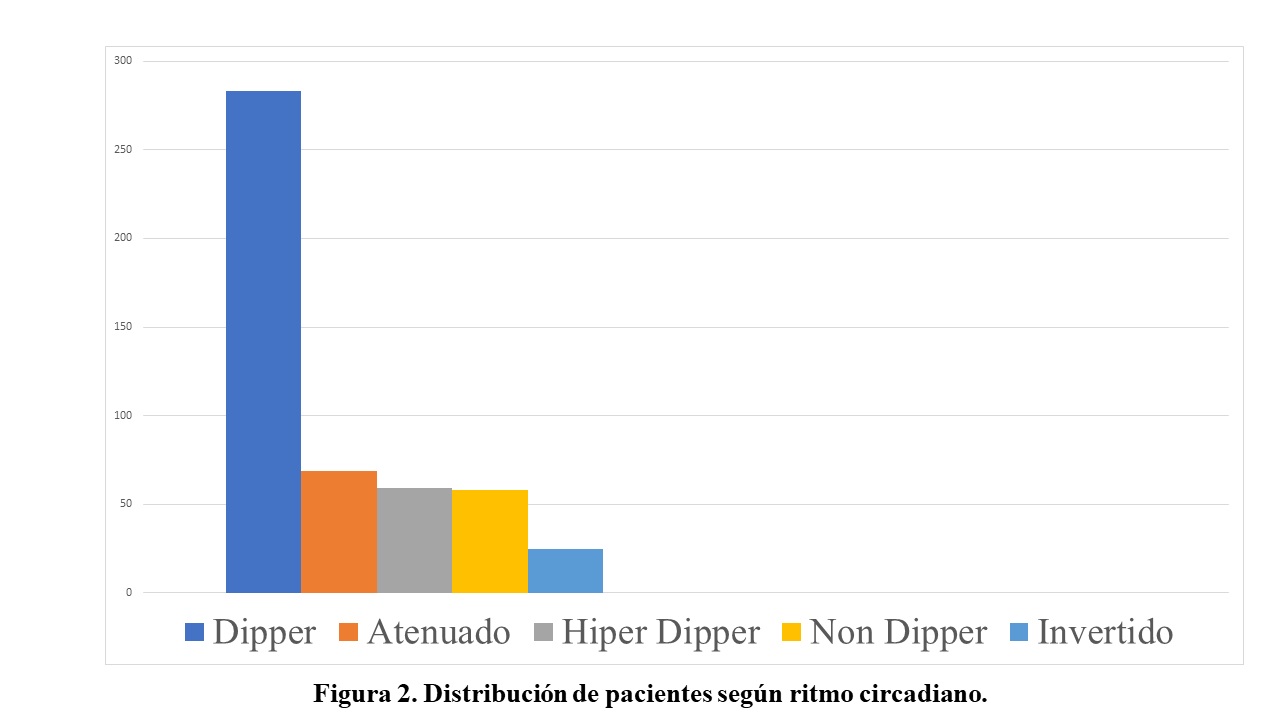
La población estudiada fue dividida en grupos dependiendo el patrón circadiano que presentaron, el 57% (n: 283) presentó patrón dipper, el 13% (n:69) patrón atenuado, el 5% (n: 25) patrón dipper invertido, el 12% (n: 59) patrón hiper dipper y el 12% (n: 58) patrón non dipper (figura 2). La edad promedio más alta la presentó el grupo con patrón dipper invertido con 66 ± 13.6 años. En cuanto a los factores de riesgo, el grupo dipper invertido presentó más porcentaje de sedentarismo y tabaquismo. En los pacientes con patrón dipper atenuado hubo más presencia de antecedentes de enfermedad coronaria y accidente cerebrovascular. No hubo diferencias en tratamiento, excepto en el uso de antialdosterónicos y betabloqueantes los cuales fueron más utilizados en el grupo non dipper. (Tabla 1).
|
TABLA 1. Características basales de la población
|
|
CARACTERISTICAS
|
DIPPER (n: 283)
|
DIPPER ATENUADO
(n: 69)
|
DIPPER INVERTIDO
(n: 25)
|
HIPPER DIPPER (n: 59)
|
NO DIPPER (n: 58)
|
Valor de p
|
|
Sexo masculino (%)
|
128 (45,2)
|
39 (56,5)
|
9 (36)
|
32 (54,2=
|
32 (55,2)
|
0.174
|
|
Edad (media - SD)
|
56,70 (14,54)
|
60,28 (15,08)
|
66,36 (13,67)
|
59,24 (13,52)
|
64,97 (13,69)
|
< 0.001
|
|
IMC (Mediana - RIC)
|
28 (25-32)
|
29 (26,75-32)
|
29 (26-33,31)
|
28 (25-32)
|
29 (26-32,46)
|
0.193
|
|
Dislipemia (%)
|
89 (31,7)
|
25 (36,2)
|
8 (32)
|
20 (33,9)
|
26 (44,8)
|
0. 421
|
|
Sedentarismo (%)
|
101 (35,9)
|
27 (39,1)
|
17 (68)
|
26 (44,1)
|
35 (60,3)
|
0.001
|
|
Diabetes (%)
|
29 (10,3)
|
17 (24,6)
|
6 (24)
|
6 (10,2)
|
17 (29,3)
|
< 0.001
|
|
Tabaquismo (%)
|
61 (21,8)
|
11 (15,9)
|
8 (32)
|
24 (40,7)
|
18 (31)
|
0.007
|
|
Síndrome coronario agudo (%)
|
8 (2,8)
|
9 (13)
|
0 (0)
|
1 (1,7)
|
3 (5,2)
|
0.002
|
|
Accidente cerebro vascular (%)
|
11 (3,9)
|
4 (5,8)
|
0 (0)
|
1 (1,7)
|
6 (10,3)
|
0.116
|
|
FEY (Mediana - RIC)
|
68 (65-70,75)
|
67 (62-70)
|
66 (60-70)
|
67 (63,50-69,75)
|
67 (64-70,75)
|
0.344
|
|
IECA (%)
|
81 (28,6)
|
29 (42)
|
5 (20)
|
15 (25,4)
|
18 (31)
|
0.146
|
|
ARA II (%)
|
91 (32,2)
|
22 (31,9)
|
14 (56)
|
21 (35,6)
|
19 (32,8)
|
0.194
|
|
Bloqueantes calcico (%)
|
61 (21,6)
|
21 (30,4)
|
9 (36)
|
12 (20,3)
|
18 (31)
|
0.176
|
|
Tiazidad (%)
|
35 (12,4)
|
9 (13)
|
3 (12)
|
5 (8,5)
|
7 (12,1)
|
0.938
|
|
Antialdosteronicos (%)
|
4 (1,4)
|
1 (1,4)
|
0 (0)
|
1 (1,7)
|
5 (8,6)
|
0.013
|
|
Betabloqueantes (%)
|
59 (20,8)
|
24 (34,8)
|
9 (36)
|
11 (18,6)
|
22 (37,9)
|
0.007
|
|
Estatinas (%)
|
82 (29)
|
21 (30,4)
|
7 (28)
|
12 (20,3)
|
24 (41,4)
|
0.171
|
|
Promedio PAS 24 horas hs (media-RIC)
|
129,00 (121,5-138)
|
134 (122-147)
|
137 (125-155)
|
126 (120-132,5)
|
134 (127,25-142)
|
<0.001
|
|
Promedio PAD 24 horas hs (media-RIC)
|
76 (68-81,5)
|
77 (69-83)
|
75 (68-85)
|
74 (68-80)
|
77 (67,25-83)
|
0.971
|
|
Presión pulso 24 horas hs (media-RIC)
|
53 (46-62)
|
57 (51-64)
|
66 (59-73)
|
53 (45-59)
|
59 (50,25-67,75)
|
<0.001
|
El promedio de la PA sistólica de 24 hs fue más alta en el grupo de paciente con patrón dipper invertido, siendo la misma de 137 mmHg (p<0.001). También la presión de pulso fue más elevada en este grupo, con un valor de 66 ± mmHg (p<0.001). No hubo diferencia en los valores de PA diastólica de 24 hs entre los diferentes grupos.
En el análisis de eventos globales, se evidenció mayor porcentaje de eventos en el grupo de patrón dipper invertido con 6% (n= 24), mientras que el grupo dipper atenuado tuvo 10% (n= 7), non dipper tuvo 8.6% (n= 5), dipper tuvo 6.4% (N= 18) e hiper dipper tuvo 5% (n= 3), (p= 0.027). En análisis de eventos cardiovasculares mayores se evidenció mayor número de eventos en el grupo dipper invertido, 12% (n= 3), seguidos por los grupos dipper atenuado (4.3%, n= 3), dipper (2.8%, n= 8), non dipper (1.7%, n= 1), sin registros de eventos en grupo hiper dipper, (p= 0.051). Para el desenlace de muerte cardiovascular, se registró un 8% en patrón dipper invertido (n= 2) y 1.1% en grupo dipper (n= 3), sin registro de eventos en el resto de grupos (p= 0.007). (Tabla 2).
|
TABLA 2. Eventos al seguimiento
|
|
CARACTERISTICAS
|
DIPPER
(n: 283)
|
DIPPER ATENUADO (n: 69)
|
DIPPER INVERTIDO (n: 25)
|
HIPPER DIPPER (n: 59)
|
NO DIPPER (n: 58)
|
Valor de p
|
|
Evento global (%)
|
18 (6,4)
|
7 (10,1)
|
6 (24)
|
3 (5,1)
|
5 (8,6)
|
0.027
|
|
MACE (%)
|
8 (2,8)
|
3 (4,3)
|
3 (12)
|
0 (0)
|
1 (1,7)
|
0.051
|
|
Muerte cardiovascular (%)
|
3 (1,1)
|
0 (0)
|
2 (8)
|
0 (0)
|
0 (0)
|
0.007
|
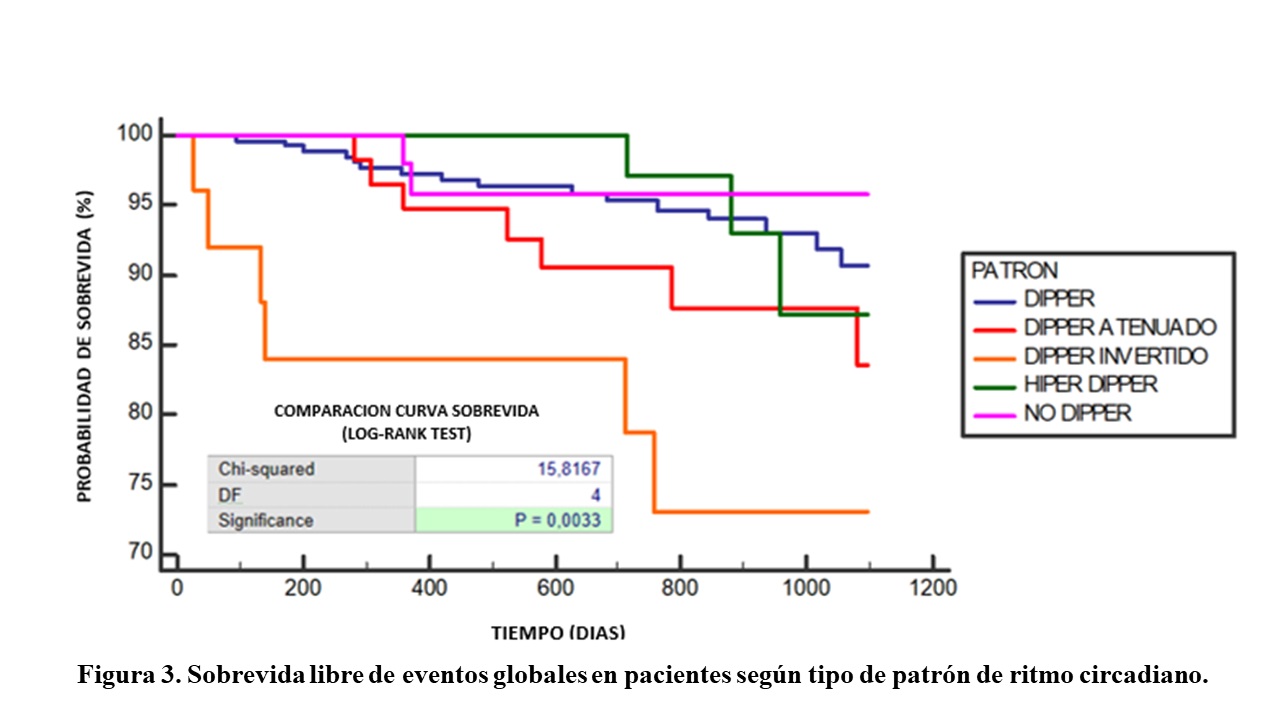
Se realizó una comparación en eventos globales con curva de Kaplan y Meier en los los diferentes grupos con una mediana de seguimiento de 835 (455-1091) días, evidenciándose una sobrevida de 73% en grupo patrón invertido, del 84% en patrón atenuado, del 86% en hipper dipper, del 91% en dipper y del 95% en patrón non dipper. Se observó mayor tasa de eventos en el grupo de patrón dipper invertido (Log Rank test p: 0.0033). (Figura 3).
Discusión
La hipertensión arterial es claramente una problemática en la salud pública a nivel mundial, constituyendo uno de los principales determinantes en la morbimortalidad de causa cardiovascular. Si bien, las diferentes sociedades científicas tratan de determinar valores de cortes para inicio de tratamiento, es conocido que la presión arterial es un factor lineal continuo en relación directamente proporcional a eventos cardiovasculares. (8)
El uso creciente del monitoreo ambulatorio de la PA en 24 hs o MAPA para diagnóstico y seguimiento del paciente hipertenso, nos ha permitido conocer aún más el comportamiento con el ritmo circadiano de esta enfermedad, reconociendo diferentes variantes. Desde hace cuatro décadas, a través del estudio publicado por Perloff y col. es conocido el beneficio que tiene esta técnica frente a la medición aislada en consultorio, ya que permite predecir de mejor manera la mortalidad global, por causas cardiovasculares y complicaciones. (9) Además, implica interés ya que nos permite desenmascarar hipertensión oculta y de guardapolvo blanco.
Los principales hallazgos de este estudio realizado en sujetos contemporáneos en la ciudad de Buenos Aires, fueron que el patrón dipper invertido se asoció con el desarrollo de eventos cardiovasculares, MACE, y muerte cardiovascular.
Hoy en día, se sabe que el descenso inadecuado de la PA nocturna representa mayor riesgo cardiovascular, sin embargo, esta evidencia no es del todo suficiente. Kario y col. a través de un estudio prospectivo demostraron que el aumento matinal excesivo aumentó el riesgo de eventos por muerte de causa cardiovascular, muerte súbita, eventos CV no fatales y accidente cerebrovascular no fatal, en personas con y sin aterosclerosis carotídea. (10) Bombelli y col. en el estudio epidemiológico (PAMELA) ha demostrado que el 3.5% de la población estudiada en rango etario de 25 a 74 años presentaban patrón dipper invertido. (11) Así mismo, Salles y col., han demostrado cómo el descenso exagerado de PA nocturna (Hiper Dipper) representa un valor pronóstico en el desarrollo de enfermedad cardiovascular. (12) Se ha demostrado que el descenso exagerado de la PA nocturna mayor o igual al 20%, o un pico matinal exagerado, presentan más riesgo de accidente cerebro vascular isquémico. (13,14)
Wang y col. demostraron que la presencia combinada de enfermedad renal crónica y patrón dipper invertido se relaciona con más tasas de mortalidad total y por causa cardiovascular, al igual que más eventos cardiovasculares. (15) Kario y col. observaron en una población añosa de Japón, como la presencia de patrón dipper invertido se asocia a mayor presencia de eventos cardiovasculares principalmente accidente cerebro vascular hemorrágico. (16) Cuspidi y col. reafirman en una revisión sistemática como la presencia de dipper invertido se relaciona con mortalidad por cualquier causa y de causa cardiovascular, al igual que eventos cardiovasculares no fatales. (17)
La cohorte estudiada por nuestro grupo, las personas con patrón dipper invertido había más presencia de diabetes mellitus y edad más avanzada que el resto de los grupos, siendo quizás la disautonomía generada por estas condiciones determinante en el desarrollo de este patrón. La poca presencia de eventos cardiovasculares en el resto de los grupos, hizo que no fuera posible un análisis multivariado con el fin de valorar si el patrón dipper invertido es un factor independiente de eventos cardiovasculares.
Nuestro grupo de trabajo con la misma cohorte en cuestión, ya realizó previamente un análisis donde se identificó mayor presencia de hipertensión global e hipertensión arterial nocturna identificando esto como un factor predictor independiente para eventos cardiovasculares. (18)
Nuestro estudio presenta limitaciones. Es un trabajo unicéntrico, sin embargo, la población estudiada fue heterogénea y similar a cohortes previas. Por otro lado, un seguimiento más prolongado podría determinar con más certeza el impacto sobre la mortalidad global y cardiovascular. Además, en pacientes con HTAN no se realizó pesquisa de SAHOS ni perfil metabólico (tiroideo y cortisol, principalmente). No se valoró la estructura del sueño siendo esto quizás un determinante en la alteración del patrón normal nocturno. Finalmente, el bajo número de eventos al estratificar por grupos puede haber provocado un bajo poder para determinar diferencias estadísticas con precisión.
En nuestro estudio se vio diferencia en eventos cardiovasculares en los diferentes patrones circadianos de hipertensión arterial, siendo los sujetos pertenecientes al grupo dipper invertido los de mayor riesgo de eventos. Estos resultados deben reforzar la pesquisa de los diferentes comportamientos de PA durante el sueño, y son generadores de hipótesis acerca de la intensidad del tratamiento antihipertensivo para estos sujetos.
Bibliografía
1.Forouzanfar MH, Liu P, Roth GA, Ng M, Biryukov S, Marczak L, Alexander L, Estep K, Hassen Abate K, Akinyemiju TF, Ali R, Alvis-Guzman N, Azzopardi P, Banerjee A, Bärnighausen T, Basu A, Bekele T, Bennett DA, Biadgilign S, Catalá-López F, Feigin VL, Fernandes JC, Fischer F, Gebru AA, Gona P, Gupta R, Hankey GJ, Jonas JB, Judd SE, Khang YH, Khosravi A, Kim YJ, Kimokoti RW, Kokubo Y, Kolte D, Lopez A, Lotufo PA, Malekzadeh R, Melaku YA, Mensah GA, Misganaw A, Mokdad AH, Moran AE, Nawaz H, Neal B, Ngalesoni FN, Ohkubo T, Pourmalek F, Rafay A, Rai RK, Rojas-Rueda D, Sampson UK, Santos IS, Sawhney M, Schutte AE, Sepanlou SG, Shifa GT, Shiue I, Tedla BA, Thrift AG, Tonelli M, Truelsen T, Tsilimparis N, Ukwaja KN, Uthman OA, Vasankari T, Venketasubramanian N, Vlassov VV, Vos T, Westerman R, Yan LL, Yano Y, Yonemoto N, Zaki ME, Murray CJ. Global Burden of Hypertension and Systolic Blood Pressure of at Least 110 to 115 mm Hg, 1990-2015. JAMA. 2017 Jan 10;317(2):165-182. doi: 10.1001/jama.2016.19043. Erratum in: JAMA. 2017 Feb 14;317(6):648. doi: 10.1001/jama.2017.0013.
2.Instituto nacional de estadística y censo. (INDEC). Argentina. 4ta encuesta nacional de factores de riesgo. 1ra edición. Ciudad de Buenos Aires. Secretaría de Gobierno de Salud de la Nación, 2019. Disponible en: https://www.indec.gob.ar/ftp/cuadros/publicaciones/enfr_2018_resultados_definitivos.pdf
3.Delucchi, A. M., Majul, C. R., Vicario, A., Cerezo, G. H., Fábregues, G. Registro Nacional de Hipertensión Arterial. Características epidemiológicas de la hipertensión arterial en la Argentina. Estudio RENATA 2. Rev. Arg Card 2017: 85(4), 1-8.
4.Omboni S, Parati G, Palatini P, Vanasia A, Muiesan ML, Cuspidi C, Mancia G. Reproducibility and clinical value of nocturnal hypotension: prospective evidence from the SAMPLE study. Study on Ambulatory Monitoring of Pressure and Lisinopril Evaluation. J Hypertens. 1998 Jun;16(6):733-8. doi: 10.1097/00004872-199816060-00003.
5.Parati G, Stergiou G, O'Brien E, Asmar R, Beilin L, Bilo G, Clement D, de la Sierra A, de Leeuw P, Dolan E, Fagard R, Graves J, Head GA, Imai Y, Kario K, Lurbe E, Mallion JM, Mancia G, Mengden T, Myers M, Ogedegbe G, Ohkubo T, Omboni S, Palatini P, Redon J, Ruilope LM, Shennan A, Staessen JA, vanMontfrans G, Verdecchia P, Waeber B, Wang J, Zanchetti A, Zhang Y; European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability. European Society of Hypertension practice guidelines for ambulatory blood pressure monitoring. J Hypertens. 2014 Jul;32(7):1359-66. doi: 10.1097/HJH.0000000000000221.
6.Vij R, Peixoto AJ. Management of nocturnal hypertension. Expert Rev Cardiovasc Ther. 2009 Jun;7(6):607-18. doi: 10.1586/erc.09.42.
7.Kario K. Nocturnal Hypertension: New Technology and Evidence. Hypertension. 2018 Jun;71(6):997-1009. doi: 10.1161/HYPERTENSIONAHA.118.10971.
8.Li Y, Thijs L, Zhang ZY, Asayama K, Hansen TW, Boggia J, Björklund-Bodegård K, Yang WY, Niiranen TJ, Ntineri A, Wei FF, Kikuya M, Ohkubo T, Dolan E, Hozawa A, Tsuji I, Stolarz-Skrzypek K, Huang QF, Melgarejo JD, Tikhonoff V, Malyutina S, Casiglia E, Nikitin Y, Lind L, Sandoya E, Aparicio L, Barochiner 9.J, Gilis-Malinowska N, Narkiewicz K, Kawecka-Jaszcz K, Maestre GE, Jula AM, Johansson JK, Kuznetsova T, Filipovský J, Stergiou G, Wang JG, Imai Y, O'Brien E, Staessen JA; International Database on Ambulatory and Home Blood Pressure in Relation to Cardiovascular Outcome Investigators. Opposing Age-Related 10.Trends in Absolute and Relative Risk of Adverse Health Outcomes Associated With Out-of-Office Blood Pressure. Hypertension. 2019 Dec;74(6):1333-1342. doi: 10.1161/HYPERTENSIONAHA.119.12958.
9.Perloff D, Sokolow M, Cowan R. The prognostic value of ambulatory blood pressures. JAMA. 1983 May 27;249(20):2792-8.
10..Kario K, Pickering TG, Umeda Y, Hoshide S, Hoshide Y, Morinari M, Murata M, Kuroda T, Schwartz JE, Shimada K. Morning surge in blood pressure as a predictor of silent and clinical cerebrovascular disease in elderly hypertensives: a prospective study. Circulation. 2003 Mar 18;107(10):1401-6. doi: 10.1161/01.cir.0000056521.67546.aa.
11.Bombelli M, Toso E, Peronio M, Fodri D, Volpe M, Brambilla G, Facchetti R, Sega R, Grassi G, Mancia G. The Pamela study: main findings and perspectives. Curr Hypertens Rep. 2013 Jun;15(3):238-43. doi: 10.1007/s11906-013-0348-1.
12.Salles GF, Reboldi G, Fagard RH, Cardoso CR, Pierdomenico SD, Verdecchia P, Eguchi K, Kario K, Hoshide S, Polonia J, de la Sierra A, Hermida RC, Dolan E, O'Brien E, Roush GC; ABC-H Investigators. Prognostic Effect of the Nocturnal Blood Pressure Fall in Hypertensive Patients: The Ambulatory Blood Pressure 15.Collaboration in Patients With Hypertension (ABC-H) Meta-Analysis. Hypertension. 2016 Apr;67(4):693-700. doi: 10.1161/HYPERTENSIONAHA.115.06981.
13.Peker Y, Carlson J, Hedner J. Increased incidence of coronary artery disease in sleep apnoea: a long-term follow-up. Eur Respir J. 2006 Sep;28(3):596-602. doi: 10.1183/09031936.06.00107805.
14.Punjabi NM, Polotsky VY. Disorders of glucose metabolism in sleep apnea. J Appl Physiol (1985). 2005 Nov;99(5):1998-2007. doi: 10.1152/japplphysiol.00695.2005.
15.Wang C, Ye Z, Li Y, Zhang J, Zhang Q, Ma X, Peng H, Lou T. Prognostic Value of Reverse Dipper Blood Pressure Pattern in Chronic Kidney Disease Patients not Undergoing Dialysis: Prospective Cohort Study. Sci Rep. 2016 Oct 7;6:34932. doi: 10.1038/srep34932.
16.Kario K, Pickering TG, Matsuo T, Hoshide S, Schwartz JE, Shimada K. Stroke prognosis and abnormal nocturnal blood pressure falls in older hypertensives. Hypertension. 2001 Oct;38(4):852-7. doi: 10.1161/hy1001.092640.
17.Cuspidi C, Sala C, Tadic M, Gherbesi E, De Giorgi A, Grassi G, Mancia G. Clinical and prognostic significance of a reverse dipping pattern on ambulatory monitoring: An updated review. J Clin Hypertens (Greenwich). 2017 Jul;19(7):713-721. doi: 10.1111/jch.13023.
18.Goldaracena, F. Sosa Liprandi, A. Zaidel, E. Perea, J. Garcia Chamorro, L. Racki, M. Denner, G. Mazuqin, A. Corzo, S. Malano, D. Hipertensión nocturna y eventos cardiovasculares en un hospital de la ciudad de Buenos Aires. Rev. Arg. Card. 2022: 90(1), 43-49.
Conflicto de interés:
Ninguno.
Limitaciones de responsabilidad
La responsabilidad de esta publicación es de los autores.
Fuentes de apoyo
No posee.
Originalidad
Este artículo es original y no ha sido enviado para su publicación a otro medio de difusión científica en forma completa ni parcialmente.
Cesión de derechos
Quienes participaron en la elaboración de este artículo, ceden los derechos de autor a la Universidad Nacional de Córdoba para publicar en la Revista de la Facultad de Ciencias Médicas de Córdoba y realizar las traducciones necesarias al idioma inglés.
Contribución de los autores
Quienes participaron en la elaboración de este artículo, han trabajado en la concepción del diseño, recolección de la información y elaboración del manuscrito, haciéndose públicamente responsables de su contenido y aprobando su versión final.
Recibido: 2024-04-24 Aceptado: 2024-08-15
DOI: http://dx.doi.org/ 10.31053/1853.0605.v81.n4.44619
https://creativecommons.org/licenses/by-nc/4.0/
©Universidad Nacional de Córdoba